 发病机制
发病机制
发病机制:
1.卵巢浆液性肿瘤的发病机制
(1)浆液性良性囊腺瘤:
①单房性浆液性囊腺瘤:由于其表现为单房薄壁的囊肿,常被称为单纯性囊肿(simple cyst)。肿瘤外表光滑、壁薄,大小由数厘米至数十厘米不等。切面为单个囊腔,内壁光滑,有时也可见到扁平散在的钝圆乳头。囊腔内液体透明,淡黄色,浆液性,偶有黏稠的黏液性物质。上皮为单层立方形或柱形,常含有少量输卵管型上皮。
②多房浆液性囊腺瘤或浆液性乳头状囊腺瘤:囊腔因纤维组织被分隔为多房,表面可呈结节状,大小和质地取决于囊的大小和囊液的张力。一般包膜略厚,呈灰白色、光滑;房内可见乳头状生长,乳头可呈内生型、外生型或内外型均有。上皮大部分为输卵管型,细胞排列整齐,大小一致,无核分裂象(图1)。肿瘤间质和乳头间有时可见到砂粒体。
③浆液性表面乳头状瘤:较少见,特点是乳头全呈外生型,大小不等,镜下则可见卵巢间质或纤维组织,表面覆盖单层立方形或低柱状上皮,部分细胞有纤毛。这类肿瘤虽属良性,但上皮细胞可脱落,种植于腹膜或盆腔器官表面,甚至出现
腹水,临床上应引起重视。
④纤维囊腺瘤和腺纤维瘤:来自卵巢生发上皮及其间质,腺纤维瘤以纤维间质为主,多为实性,有少量散在小囊腔;囊腺纤维瘤以实质占一半或大部,其余为较大的囊腔。两者均为良性,平均9cm大小,一般为单侧性。间质内偶见成群的多边形大细胞,为黄素化的卵泡膜细胞,囊性腺腔则覆盖单层立方形上皮或柱形上皮。
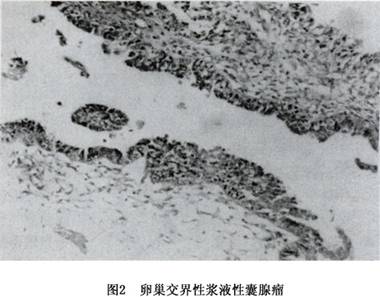
(2)交界性浆液性肿瘤:与良性浆液性囊腺瘤相似,但有较多乳头状突起,体积较大,双侧发生机会比良性多。
镜下观察:
①上皮增生不超过3层,也可增生呈簇状。常有乳头形成,乳头分支较少,表面上皮也不超过3层。
②细胞核异型,染色较深,但限于中度范围以下。
③核分裂象较少,1个高倍视野内不多于1个。
④间质无浸润(图2)。
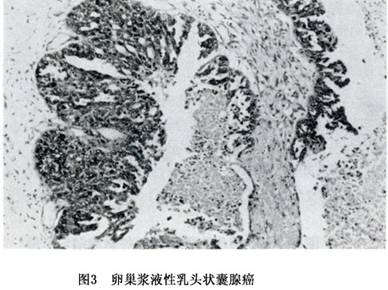
(3)浆液性癌:
①浆液性腺癌、浆液性
乳头状腺癌及浆液性
乳头状囊腺癌:浆液性腺癌为米勒管型上皮的恶性肿瘤,其癌细胞常以形成囊腔和乳头为特征,但或多或少仍保留原来的组织形态。有的肿瘤形成大且不规则的小囊腔,有时上皮突入腔内形成上皮簇或乳头的倾向(图3)。
组织分级:
A.高分化(Ⅰ级):上皮增生4层以上,异型性明显。大部分有乳头,乳头分支极细,乳头的上皮间变明显。有时上皮增生堆积,复制成大量新的小腺体。在乳头或间质内可见砂粒体。
B.中分化(Ⅱ级):有乳头状结构,但形态怪异,呈手指状或簇状。部分区域为腺管状或筛状,小部分为实质性细胞团。细胞异型性大,分化差,分裂象多。
C.低分化(Ⅲ级):乳头状结构消失,肿瘤细胞呈实质性片状或团块状,即实质性腺癌。细胞异型性大,分裂象多,间质极少。
②恶性腺纤维瘤及囊性腺纤维瘤:与良性腺纤维瘤的外观无区别,镜下可见上皮成分恶性,核分裂活跃,或有不规则大小的囊腔,或呈实性瘤等。
2.卵巢浆液性肿瘤的转移途径
(1)直接扩散:浆液性
乳头状囊腺癌直接蔓延扩散的机会较多,如腹膜、腹腔壁腹膜及腹腔脏器的腹膜,包括横膈、大网膜、小肠、直肠、子宫直肠窝、结肠、膀胱转折腹膜,以及输卵管和子宫的浆膜层等。约有2/3的患者合并有
腹水,因而引起的症状已如前述,有的患者可以无任何不适,仅仅感觉腹部腹围增大。有无合并
腹水与预后非常相关,近期报道Ⅲ及Ⅳ期卵巢癌无
腹水的5年生存率较有
腹水者可高出5倍。
腹水的形成与淋巴管阻塞(主要是右侧横膈淋巴管)、腹膜受刺激,以及腹腔内液体流动不平衡等有关。癌细胞不仅可随液体流动而种植,而且腹壁穿刺放
腹水的部位可出现穿刺部位癌瘤生长,形成皮下小结节或团块。有的患者因
腹水误诊为结核性腹膜炎和
肝硬化,在穿刺部位发生癌种植包块尚未能引起警惕。
(2)淋巴转移:淋巴转移以卵巢浆液性乳头状癌发生率最高,较黏液性癌高。病理分级似影响不大,而临床分期有腹膜后淋巴结转移者即属ⅢC期。盆腔淋巴结与腹主动脉旁淋巴结的转移率相似。Petru曾进行37例左锁骨上淋巴结活检,仅一例临床可触及,其中32例为Ⅲ及Ⅳ期,Ⅲ期阳性率12%,Ⅳ期57%。
(3)血行扩散:血行扩散过去认为肺及肝实质转移不多,但近期报道也非罕见,甚至手术、化疗至一定时间也有又出现转移者。1995年Geisler报道脑转移的发生率为3.3%。阴道转移发生较少。北京大学人民医院妇科肿瘤中心曾收治过卵巢浆液性乳头状癌患者,由外院转来时已行子宫及附件切除,入院后发现阴道断端有菜花状组织,病理证实为卵巢浆液性
乳头状腺癌转移,也有可能系手术时癌细胞脱落种植形成。
 临床表现
临床表现
临床表现:
1.浆液性良性囊腺瘤 大多数为单侧性,但浆液性囊腺瘤较其他种上皮性肿瘤多见双侧性。肿瘤不大时症状可以不明显,增大时可引起压迫症状,蒂扭转或肿瘤感染时可出现急性
腹痛。有乳头生长特别是表面乳头外生型者,应注意病理诊断与恶性鉴别。肿瘤标记物检测如CA125等可有助于鉴别,恶变率在35%左右,但乳头型恶变率更高。浆液性腺纤维瘤很少见,偶见内分泌失调症状。
2.交界性浆液性肿瘤 除有盆腔肿物的症状外,卵巢外扩散的机会较多,乳头易发生芽状增生,易于脱落种植,或引起
腹水、肠粘连等合并症。
3.浆液性癌 由于卵巢深居盆腔,肿瘤早期体积不大,未发生转移或合并症时很难出现症状。一旦合并有
腹水或转移,则出现
腹胀、胃肠道症状,如消化不良或排便困难等。由于肿物的大小及所在部位,可有隐痛、或压迫性症状,表现为排尿困难或不畅等。妇科肿瘤患者强调必须进行三合诊,尤其对
绝经后妇女,因阴道穹隆变浅,双合诊不易查到肿物,特别是后穹隆有转移结节,行妇科三合诊检查时往往容易发现肿物。
 治疗
治疗
治疗:
1.浆液性良性囊腺瘤 切除患侧卵巢。
2.交界性浆液性肿瘤 根据临床分期及患者年龄决定手术范围,应切除一切肉眼所见的肿瘤。
3.浆液性癌 根据患者肿瘤经手术及病理明确临床分期(F
IGO),考虑年龄和对生育的要求决定手术方式。除Ⅰa G
1可行保守性手术外,其余则应按卵巢癌手术,辅以化疗。



 流行病学
流行病学
 病因
病因
 发病机制
发病机制

 临床表现
临床表现
 实验室检查
实验室检查
 其他辅助检查
其他辅助检查
 诊断
诊断
 鉴别诊断
鉴别诊断
 治疗
治疗
 预后
预后
 预防
预防